Читать книгу "Инфекционные болезни у детей"

Автор книги: Коллектив Авторов
Жанр: Медицина, Наука и Образование
сообщить о неприемлемом содержимом
Cкарлатина (Scarlatina) – острое инфекционное заболевание, вызываемое β-гемолитическим стрептококком группы А, передающееся воздушно-капельным путем, характеризующееся лихорадкой, синдромом интоксикации, острым тонзиллитом с регионарным лимфаденитом, мелкоточечной сыпью, склонностью к осложнениям септического и аллергического характера.
Исторические данные. Первое описание скарлатины принадлежит неаполитанскому врачу Ingrassias, который в 1554 г. отделил ее от кори под названием «Rossania». Более подробно характеристика заболевания представлена английским врачом Sydenham под названием «scarlet fever» (пурпурная лихорадка) – скарлатина. В нашей стране клиническая картина скарлатины детально изучена Г. Медведевым (1828), Н. Ф. Филатовым (1898), М. Г. Данилевичем (1930); патоморфология – профессорами В. А. Цинзерлингом, А. В. Цинзерлингом.
Этиология. Возбудителем скарлатины является β-гемолитический стрептококк группы А, способный продуцировать эритрогенный экзотоксин. Возбудитель скарлатины не отличается от стрептококков, вызывающих рожу, ангину и другие формы стрептококковой инфекции. Однако скарлатина возникает только в случае, когда инфицирование происходит высокотоксигенными штаммами СГА при отсутствии у ребенка антитоксического и антимикробного иммунитета.
Эпидемиология. Источником инфекции являются больные скарлатиной и другими формами стрептококковой инфекции, а также носители СГА. Существенную роль в распространении инфекции играют дети с легкими и атипичными формами стрептококковых заболеваний.
Больной становится опасным с начала заболевания, длительность заразного периода варьируется от нескольких дней до недель (и даже месяцев) в зависимости от качества проводимого антибактериального лечения, состояния носоглотки, возможности повторного инфицирования новыми штаммами СГА. Раннее применение пенициллина способствует быстрому освобождению макроорганизма от стрептококка: при гладком течении через 7 – 10 дней от начала заболевания ребенок практически не представляет эпидемической опасности. Механизм передачи — капельный. Основной путь передачи – воздушно-капельный. Возможен контактно-бытовой путь заражения через предметы и вещи, бывшие в употреблении больного. Доказана передача инфекции пищевым путем, главным образом через молоко, молочные продукты, кремы.
Интенсивность распространения возбудителя резко возрастает при кашле, чихании, что объясняет появление очагов скарлатины в детских учреждениях в период повышения заболеваемости ОРВИ. Распространению СГА способствуют скученность детей, запыленность воздуха, а также длительное пребывание источника инфекции в коллективе.
Индекс контагиозности – 40 %.
Заболеваемость повсеместно высокая, характерна очаговость в детских коллективах.
Возрастная структура. Максимальная заболеваемость скарлатиной отмечается в возрастной группе от 3 до 8 лет. Дети, посещающие детские учреждения, болеют скарлатиной в 2 – 4 раза чаще, чем неорганизованные.
Сезонность — отчетливо выявляется повышение заболеваемости в осенне-зимний период.
Периодичность: характерны периодические повышения и спады заболеваемости с интервалом в 5 – 7 лет.
Антитоксический иммунитет после скарлатины стойкий; повторные случаи заболевания обусловлены отсутствием специфических антител у 4 – 6 % перенесших ее детей.
Патогенез. Входными воротами являются слизистые оболочки нёбных миндалин, иногда – поврежденная кожа (раневая или ожоговая поверхность), слизистые оболочки половых путей (у родильниц). В макроорганизме стрептококк распространяется лимфогенным и гематогенным путями, через каналы (интраканаликулярно) и по соприкосновению – на близлежащие ткани. Клинические проявления болезни обусловлены септическим, токсическим и аллергическим действием возбудителя (три синдрома патогенеза стрептококковой инфекции).
Септический (или инфекционный) синдром патогенеза характеризуется воспалительными или некротическими изменениями в месте внедрения стрептококка. Воспаление вначале имеет характер катарального, но отличается тенденцией к быстрому переходу в гнойное, гнойно-некротическое.
Токсический синдром обусловлен в основном экзотоксином, который, попадая в кровь, вызывает лихорадку и симптомы интоксикации (нарушение состояния и самочувствия), мелкоточечную сыпь, изменения языка, реакцию регионарных лимфатических узлов (в первые 2 – 3 дня болезни), изменения сердечно-сосудистой системы. Наиболее выраженные проявления токсического синдрома наблюдаются при токсической форме скарлатины. Снижение тонуса симпатической нервной системы, торможение выхода кортикостероидных гормонов на фоне тяжелого поражения ЦНС может привести к резкому снижению артериального давления и смерти от инфекционно-токсического шока.
Аллергический синдром развивается с первых дней скарлатины, но достигает наибольшей выраженности на 2 – 3-й неделе болезни и сохраняется длительное время. Аллергизация является в основном специфической и обусловлена белковыми субстанциями стрептококка. Она, как правило, не сопровождается видимыми клиническими проявлениями, однако приводит к повышению проницаемости стенок кровеносных сосудов, снижению фагоцитарной активности лейкоцитов и другим изменениям. В связи с этим возникает опасность развития осложнений инфекционно-аллергического характера (гломерулонефрит, миокардит, синовит, ревматизм), которые обычно развиваются на 2 – 3-й неделе болезни в результате вторичного инфицирования другими серотипами стрептококка.
В патогенезе скарлатины происходит смена фаз вегетативной нервной деятельности: в начале заболевания наблюдается повышение тонуса симпатического отдела вегетативной нервной системы («симпатикус-фаза»), которая в дальнейшем сменяется преобладанием тонуса парасимпатического отдела нервной системы («вагус-фаза»).
Патоморфология. В криптах нёбных миндалин обнаруживают экссудат, слущенный эпителий и скопление стрептококков, в ткани выявляют зоны некробиоза и некроза, распространяющиеся вглубь.
Токсическая скарлатина характеризуется резким катаральным воспалением слизистых оболочек нёбных миндалин, глотки и даже пищевода с поверхностным некрозом эпителия. Отмечается жировая дистрофия печени, могут наблюдаться и точечные очаги некроза. В селезенке имеется незначительная гиперплазия пульпы с частичным некрозом. Наблюдаются дистрофические изменения в миокарде, острое набухание и резкие циркуляторные нарушения в головном мозге.
При септической форме скарлатины наблюдают более глубокие некрозы на нёбных миндалинах, иногда на задней стенке глотки. Крупные очаги некрозов имеются в регионарных лимфатических узлах, нередко отмечается гнойное расплавление ткани и распространение процесса на прилегающую подкожную клетчатку с развитием аденофлегмоны. Гнойные и некротические очаги обнаруживаются также в различных других тканях и органах (суставы, почки и др.).
Классификация скарлатины.
По типу:
1. Типичные.
2. Атипичные (экстратонзиллярные):
– ожоговая;
– раневая;
– послеродовая;
– послеоперационная.
По тяжести:
1. Легкая форма.
2. Среднетяжелая форма.
3. Тяжелая форма:
– токсическая;
– септическая;
– токсико-септическая.
Критерии тяжести:
– выраженность синдрома интоксикации;
– выраженность местных изменений.
По течению (по характеру):
1. Гладкое.
2. Негладкое:
– с осложнениями;
– с наслоением вторичной инфекции;
– с обострением хронических заболеваний.
Клиническая картина. Типичные формы скарлатины характеризуются наличием первичного очага в ротоглотке и классических признаков болезни. Отмечается четкая цикличность развития скарлатины со сменой четырех периодов: инкубационного, начального, высыпания и реконвалесценции.
Инкубационный период колеблется от нескольких часов до 7 сут, чаще составляет 2 – 4 сут.
Начальный период охватывает промежуток времени от возникновения первых симптомов болезни до появления сыпи; его длительность – от нескольких часов до 1 – 2 сут.
Скарлатина начинается, как правило, остро. Характерны лихорадка, интоксикация, острый тонзиллит с регионарным лимфаденитом.
Синдром лихорадки: температура тела повышается до 38 °C и более.
Синдром интоксикации проявляется вялостью, слабостью, снижением аппетита, головной болью, нередко тошнотой и рвотой, тахикардией.
Синдром острого тонзиллита с регионарным лимфаденитом характеризуется болями в горле (особенно при глотании), яркой отграниченной гиперемией слизистой оболочки ротоглотки и нёбных миндалин («пылающий зев»), иногда мелкоточечной энантемой на мягком нёбе, реакцией передневерхнешейных (тонзиллярных) лимфатических узлов (увеличение размеров, умеренное уплотнение и чувствительность при пальпации). Тонзиллит чаще имеет катаральный характер, но может быть лакунарным или фолликулярным; некротический тонзиллит в настоящее время встречается редко и относится к осложнениям.
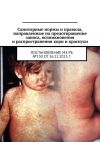
Период разгара (высыпания). У больных детей на фоне максимальной выраженности синдромов начального периода (лихорадки, интоксикации, острого тонзиллита с регионарным лимфаденитом) появляется мелкоточечная сыпь. Синдром экзантемы развивается в ранние сроки, как правило, в первые 2 сут заболевания. По морфологии сыпь мелкоточечная (см. цв. вклейку, рис. 7, а), представляет собой мелкие розеолы размером 1 – 2 мм, расположенные близко друг к другу. Окраска сыпи в первый день яркая, иногда ярко-красная, к 3 – 4-м суткам бледнеет до слабо-розовой. Сыпь чаще довольно обильная, реже – скудная, локализуется преимущественно на сгибательных поверхностях конечностей, передней и боковых поверхностях шеи, боковых частях груди, на животе, поясничной области, внутренних и задних поверхностях бедер и голеней, в местах естественных сгибов – подмышечных, локтевых, паховых, подколенных (см. цв. вклейку, рис. 7, б, в). На этих участках сыпь обильнее, ярче, располагается на гиперемированном фоне кожи и сохраняется в течение более длительного времени. В результате механической травмы сосудов кожи нередко появляются мелкие петехии, располагающиеся изолированно или образующие геморрагические полоски (линии Пастиа), которые остаются некоторое время после исчезновения сыпи и служат одним из дополнительных признаков при диагностике скарлатины в поздние сроки. Кожа больных сухая, шероховатая (вследствие гипертрофии волосяных фолликулов).
Типичными для скарлатины являются изменения языка. В 1-е сутки болезни он обложен беловатым налетом, со 2-х по 4 – 5-е сутки постепенно очищается и становится ярким, с выступающими грибовидными сосочками на очистившейся поверхности («малиновый язык»).
В остром периоде скарлатины отмечается характерный вид лица больного: на фоне яркого румянца щек и вишневой или малиновой окраски губ выделяется бледный носогубный треугольник (симптом Филатова).
Изменения других органов и систем организма в остром периоде скарлатины, как правило, выражены незначительно. Могут наблюдаться нарушения деятельности сердечно-сосудистой системы: приглушение тонов сердца, тахикардия, незначительное повышение артериального давления.
Развитие симптомов при скарлатине происходит очень быстро, они максимально выражены уже в 1 – 2-е сутки болезни. Дальнейшее течение заболевания характеризуется закономерным последовательным угасанием симптомов скарлатины. Первыми начинают ослабевать проявления интоксикации, температура тела у большинства пациентов нормализуется к 3 – 5-м суткам болезни. Сыпь сохраняется от 2 до 6 дней (в среднем 4 дня). Изменения регионарных лимфатических узлов исчезают к 4 – 5-м суткам, языка – к концу 2-й недели заболевания. Период реконвалесценции начинается со 2-й недели заболевания и продолжается 10 – 14 сут. Он характеризуется наличием у некоторых больных шелушения кожи и «сосочкового» языка, линий Пастиа. Типичным для скарлатины является крупнопластинчатое шелушение, особенно на пальцах рук и ног. Возможно мелкое отрубевидное шелушение на коже ушных мочек, шеи, туловища. В периоде реконвалесценции сохраняется повышенная чувствительность к стрептококковой суперинфекции и связанная с ней опасность развития инфекционно-аллергических и септических осложнений.
Атипичные формы – экстратонзиллярные (ожоговая, раневая, послеродовая, послеоперационная).
Экстратонзиллярная скарлатина отличается от типичной формы отсутствием жалоб на боль в горле, воспалительных изменений в ротоглотке и реакции тонзиллярных лимфатических узлов. Сыпь имеет характерную для скарлатины морфологию и локализацию, но также сгущается вокруг входных ворот (раны, ожоговой поверхности). Интоксикация выражена умеренно или значительно, другие клинические проявления не отличаются от таковых при типичной скарлатине.
По тяжести выделяют легкие, среднетяжелые и тяжелые формы скарлатины.
Легкая форма в современных условиях встречается наиболее часто и характеризуется слабо выраженным синдромом интоксикации, умеренными изменениями в ротоглотке в виде катарального тонзиллита. Состояние детей остается удовлетворительным, температура тела не превышает 37,5 – 38,5 °С. Жалобы отсутствуют, иногда пациенты отмечают кратковременную головную боль, недомогание, боли в горле при глотании, возможна однократная рвота. Мелкоточечная сыпь неяркая и необильная, угасает к 3 – 4-м суткам болезни; изменения в ротоглотке сохраняются 4 – 5 сут.
Среднетяжелая форма сопровождается значительной интоксикацией и выраженными изменениями в месте входных ворот. Дети жалуются на слабость, головную боль, снижение аппетита, боль при глотании. Температура тела повышается до 38,6 – 39,5 °С, рвота обычно повторная. В ротоглотке наблюдаются явления тонзиллита с яркой отграниченной гиперемией, нередко с гнойным выпотом в лакунах или нагноившимися фолликулами. На слизистых оболочках мягкого нёба иногда отмечается точечная энантема. Сыпь яркая, обильная, на гиперемированном фоне кожи, сохраняется в течение 5 – 6 сут. У всех больных выявляются изменения сердечно-сосудистой системы: тахикардия, приглушенность тонов сердца, повышение артериального давления.
Тяжелая форма скарлатины может протекать с резко выраженными симптомами интоксикации (токсическая форма) или септическими поражениями (септическая форма). При сочетании выраженных начальных симптомов токсикоза и септических проявлений форму скарлатины расценивают как токсико-септическую.
Токсическая форма скарлатины характеризуется резко выраженными симптомами интоксикации. Отмечаются повторная рвота, головная боль, возбуждение, бред, потеря сознания, судороги. Температура тела повышается до 40 °С и более. Характерен вид лица больного: яркий румянец на щеках с резко выраженным бледным носогубным треугольником, яркие сухие губы, инъекция сосудов склер. Ротоглотка яркая («пылающий зев»); гиперемия, доходящая до границы мягкого и твердого нёба, точечная энантема геморрагического характера. Сыпь на теле яркая, на гиперемированном фоне кожи, нередко с геморрагиями. Симптомы поражения сердечно-сосудистой системы выявляются уже в начале болезни – отмечаются выраженная тахикардия, приглушение тонов сердца, повышение артериального давления. По мере нарастания токсикоза, иногда даже в первые сутки, может развиться инфекционно-токсический шок: появляются цианоз, похолодание конечностей, частый нитевидный пульс, приглушенность тонов сердца, резкое снижение артериального давления, олигурия. При отсутствии адекватной терапии смерть наступает в 1-е сутки от начала заболевания.
Септическая форма скарлатины сопровождается развитием тяжелых воспалительных гнойных и гнойно-некротических процессов, исходящих из первичного очага поражения. Состояние больного прогрессивно ухудшается. Повышается температура тела, воспалительный процесс в ротоглотке приобретает характер некротического, при этом очаги некрозов появляются не только на нёбных миндалинах, но и на дужках, у основания язычка. Развиваются гнойный лимфаденит тонзиллярных лимфатических узлов с вовлечением в патологический процесс окружающей клетчатки (аденофлегмона), гнойный отит, этмоидит, мастоидит. При отсутствии этиотропной терапии заболевание быстро прогрессирует, развивается тяжелое септическое состояние и летальный исход.
Течение скарлатины (по характеру) расценивают как гладкое, если у больного после нормализации температуры тела и исчезновения симптомов интоксикации отсутствуют осложнения или сопутствующие заболевания, влияющие на основной процесс. Негладкое течение скарлатины характеризуется развитием осложнений (специфических, неспецифических), обострением хронических заболеваний и наслоением вторичной инфекции.
Осложнения. Специфические осложнения скарлатины подразделяют на токсические, инфекционные (септические) и аллергические; по срокам возникновения – на ранние (развиваются на 1-й неделе заболевания) и поздние (возникают на 2-й неделе и позже).
Токсическим осложнением является инфекционно-токсический шок, встречающийся при токсической форме скарлатины.
Септические осложнения: тонзиллит – в ранние сроки только некротический, в поздние – любого характера; лимфаденит – в ранние сроки гнойный, в поздние – любого характера. Частыми осложнениями являются отит, аденоидит, паратонзиллярный абсцесс (см. цв. вклейку, рис. 7, г), синуситы, ларингит, бронхит, пневмония; особенно тяжелыми – септицемия, септикопиемия, менингит.
Аллергические осложнения скарлатины – инфекционно-аллергический миокардит, гломерулонефрит, ревматизм, синовит.
Ранние осложнения могут быть токсическими и инфекционными (септическими). Причиной развития ранних осложнений является отсутствие антибактериальной терапии или неправильно проводимое этиотропное лечение (несоответствующий антибиотик, малая доза и нерегулярный прием препарата, короткий курс и позднее начало терапии). Поздние осложнения скарлатины, преимущественно инфекционно-аллергические, обусловлены специфической сенсибилизацией стрептококком, но могут быть и септическими. Важную роль в развитии поздних осложнений играет вторичное инфицирование.
Особенности скарлатины у детей раннего возраста. Скарлатина у детей первого года жизни встречается редко, так как у них имеется антитоксический иммунитет, полученный от матери. Особенностью скарлатины у больных данной возрастной группы является слабая выраженность синдрома интоксикации и других начальных проявлений болезни (тонзиллит катарального характера, необильная сыпь на коже). Редко наблюдаются «малиновый язык», крупнопластинчатое шелушение. Однако чаще, чем у более старших детей, отмечается негладкое течение заболевания, связанное с наслоением ОРВИ и развитием септических осложнений (гнойные отиты, лимфадениты, септикопиемия).
Диагностика. Опорно-диагностические признаки скарлатины:
– контакт с больным скарлатиной или другой формой стрептококковой инфекции;
– острое начало болезни;
– лихорадка, соответствующая степени тяжести болезни;
– синдром интоксикации;
– синдром острого тонзиллита с регионарным лимфаденитом;
– яркая отграниченная гиперемия слизистой оболочки ротоглотки («пылающий зев»);
– бледный носогубный треугольник на фоне гиперемии кожи щек и яркости губ (симптом Филатова);
– раннее появление мелкоточечной сыпи;
– динамика изменений языка («малиновый язык»);
– крупнопластинчатое шелушение кожи пальцев рук и ног.
Лабораторная диагностика. Используют бактериологический метод, позволяющий обнаружить СГА в материале из любого очага поражения. Перспективным является экспресс-метод, основанный на реакции коагглютинации и позволяющий выявить антиген СГА в исследуемом материале (слизь из ротоглотки и носа, отделяемое раны и др.) в течение 30 мин.
Гематологический метод (наличие в остром периоде болезни в крови лейкоцитоза, нейтрофилеза, повышенной СОЭ) помогает в установлении диагноза.
Дифференциальная диагностика. Скарлатину необходимо дифференцировать с заболеваниями, сопровождающимися сыпью: краснухой, корью, ветряной оспой, стафилококковой инфекцией со скарлатиноподобным синдромом, менингококцемией (см. Приложение № 2), а также с аллергическими сыпями, потницей, геморрагическими васкулитами, псевдотуберкулезом, энтеровирусной инфекцией. При проведении дифференциальной диагностики следует использовать весь комплекс клинических данных, включающий типичные для каждой нозологической формы особенности сыпи (морфология, локализация, время появления, угасания и др.), наличие и выраженность других клинических проявлений (интоксикация, поражение ротоглотки, лимфатических узлов, других органов), а также сведения эпидемиологического анамнеза. Существенную помощь в проведении дифференциальной диагностики оказывают лабораторные методы (микробиологический, вирусологический, серологический, гематологический и др.).
Лечение больных скарлатиной комплексное, этиопатогенетическое; проводится как в стационаре, так и в домашних условиях. Госпитализацию осуществляют по клиническим (тяжелые и среднетяжелые формы), возрастным (дети в возрасте до 3 лет) и эпидемиологическим (больные из закрытых коллективов, проживающие в общежитиях, коммунальных квартирах и др.) показаниям.
Режим — постельный в течение всего острого периода болезни. Диета должна соответствовать возрасту ребенка и содержать необходимые пищевые ингредиенты.
Антибактериальная терапия необходима всем больным скарлатиной независимо от тяжести болезни. Наиболее эффективной и безопасной является пенициллинотерапия. При любой тяжести скарлатины у детей различного возраста используют бензилпенициллина натриевую соль (внутримышечно, внутривенно) в дозе 100 000 – 150 000 ЕД/кг/сут (при легкой и среднетяжелой формах) и до 500 000 – 700 000 ЕД/кг/сут и более (при тяжелых формах). Режим введения 4 – 6 раз в сутки, курс 10 – 14 дней. При легких формах скарлатины антибиотики (феноксиметилпенициллин, оспен) назначают внутрь. В случае невозможности пенициллинотерапии используют макролиды: эритромицин, рокситромицин, кларитромицин, азитромицин и др. Альтернативой пенициллинам могут быть цефалоспорины I поколения (цефалексин, цефазолин и др.). Патогенетическая и симптоматическая терапия. При тяжелых токсических формах скарлатины проводят дезинтоксикационную терапию – внутривенно капельно вводят 10 % раствор глюкозы, 10 % раствор альбумина, реополиглюкин, реамберин.
Используют жаропонижающие средства: препаратами выбора являются ибупрофен и парацетамол. Ибупрофен (нурофен для детей в форме ректальных суппозиториев используют у детей от 3 мес. до 2 лет, в суспензии – от 3 мес. до 12 лет, нурофен в таблетках – от 6 лет и старше) применяют в разовой дозе 5 – 10 мг/кг 3 – 4 раза в сутки. Парацетамол назначают по 15 мг/кг не более 4 раз в сутки с интервалом не менее 4 ч.
Целесообразно использование тонзилотрена – комплексного гомеопатического препарата, обладающего противовоспалительным и иммуномодулирующим действием. Его назначают детям 3 – 12 лет по 1 таб. каждые 2 ч (не более 8 раз в день) 1 – 2 дня до наступления улучшения, далее по 1 таб. 3 раза в день до выздоровления; детям старше 12 лет – по 1 таб. протинола. Каждый час (не более 12 раз в день) до улучшения, далее по 1 – 2 таб. 3 раза в день до полного выздоровления.
В качестве общеукрепляющих средств назначают поливитамины, витаминно-минеральные комплексы.
Лечение осложнений скарлатины проводят с использованием антибиотиков, активных в отношении СГА, а при необходимости – широкого спектра действия.
Диспансерное наблюдение. Дети, переболевшие скарлатиной, подлежат диспансеризации: в течение 1 мес. после легких и среднетяжелых форм; в течение 3 мес. – после тяжелых. Клиническое обследование реконвалесцентов проводят 1 раз в 2 нед.; лабораторное обследование, включающее клинический анализ крови, общий анализ мочи, определение в материале из ротоглотки и носа СГА, – на 2-й и 4-й неделе диспансеризации (после тяжелых форм – дополнительно в конце периода наблюдения). Консультации инфекциониста, отоларинголога, ревматолога и других специалистов проводятся по показаниям.
Профилактика. Основные профилактические мероприятия – раннее выявление и изоляция источников инфекции. Изоляцию больных скарлатиной осуществляют в стационаре или на дому. Выписку детей из стационара проводят не ранее чем на 10-е сутки от начала заболевания при отрицательном результате бактериологического исследования на стрептококк группы А. Реконвалесцентов скарлатины не допускают в детские дошкольные учреждения и первые два класса школы в течение 12 сут. Такие же сроки изоляции (22 сут) рекомендуются и для больных ангиной из очага скарлатины.
Воздействие на пути передачи: проводят текущую (ежедневную) и заключительную (в день регистрации выздоровления) дезинфекцию силами родителей и обслуживающего персонала.
На контактных дошкольников и школьников 1 – 2-го классов накладывают карантин на 7 дней с момента изоляции больного скарлатиной с проведением всего комплекса противоэпидемических мероприятий.
Большое значение в профилактике скарлатины имеют мероприятия, направленные на организацию правильного размещения детей в спальных помещениях, игровых комнатах, классах (рассредоточение групп, соблюдение расстояния между кроватями, партами в соответствии с санитарными нормами и др.). Важную роль играет регулирование воздушного режима в спальных помещениях, местах массовых занятий (проветривание, влажная уборка, ультрафиолетовое облучение).