Читать книгу "Инфекционные болезни у детей"

Автор книги: Коллектив Авторов
Жанр: Медицина, Наука и Образование
сообщить о неприемлемом содержимом
Иногда токсическую форму дифтерии зева приходится дифференцировать с медиастинитом (особенно передним), который возникает, как правило, у детей с поражением дыхательной системы (гортани, трахеи). Выражена и прогрессирует интоксикация, повышена температура тела; появляются затруднение дыхания, пульсирующая боль за грудиной, усиливающаяся при наклоне головы назад (симптом Герке). Выявляются расширение границ притупления и пастозность в области грудины, припухлость и болезненность мягких тканей боковой поверхности шеи, яремной области.
Дифтерию гортани необходимо дифференцировать с поражениями гортани другой этиологии (вирусной, вирусно-бактериальной), инородными телами в дыхательных путях, эпиглоттитом.
Дифтерию носа приходится дифференцировать с поражениями другой этиологии, чаще бактериальной (стрептококковой, стафилококковой).
Дифтерию глаз следует дифференцировать с другими конъюнктивитами, в первую очередь аденовирусной этиологии.
Лечение больных (независимо от тяжести дифтерии и локализации патологического процесса) необходимо проводить только в стационаре. Обязательной госпитализации подлежат также дети с подозрением на дифтерию, больные с ангинами и ларингитами, не привитые против данной инфекции. Госпитализация больных дифтерией, особенно с токсическими формами, должна быть щадящей (транспортировка – только лежа, исключая резкие движения).
Постельный режим при локализованной форме дифтерии зева следует соблюдать 5 – 7 сут, при токсической дифтерии зева – не менее 30 – 45 сут.
Питание больных в остром периоде дифтерии проводится жидкой или полужидкой пищей; после исчезновения налетов назначается пища, соответствующая возрасту ребенка.
Специфическая терапия. Основным специфическим средством в лечении больных дифтерией является антитоксическая противодифтерийная сыворотка (АПДС), которая нейтрализует циркулирующий дифтерийный экзотоксин. При установлении диагноза «дифтерия» АПДС следует вводить немедленно, не ожидая результатов бактериологического исследования. В тех случаях, когда больной поступает в стационар после исчезновения фибринозных налетов, а в посеве обнаруживают токсигенные коринебактерии, АПДС вводить не рекомендуется.
В целях выявления повышенной чувствительности больного к лошадиной сыворотке необходимо проводить пробу на чужеродный белок. Вначале вводят разведенную 1: 100 лошадиную сыворотку (ампула с разведенной сывороткой маркирована красным цветом) строго внутрикожно в сгибательную поверхность предплечья в объеме 0,1 мл. Учет реакции проводят через 20 мин. Проба считается отрицательной, если диаметр отека и/или гиперемии менее 1 см.
При отрицательной внутрикожной пробе неразведенную противодифтерийную сыворотку (ампула маркирована синим цветом) вводят в объеме 0,1 мл подкожно в область средней трети плеча. При отсутствии реакции через 45 ± 15 мин вводят назначенную дозу АПДС, подогретую до температуры +36±1°С. В большинстве случаев АПДС вводят внутримышечно, а при токсических формах дифтерии – в сочетании с внутривенным введением. Больного, получившего АПДС, врач должен наблюдать в течение 1 ч. Первая и курсовая дозы сыворотки определяются тяжестью и формой дифтерии (табл. 4).
Таблица 4
Дозы АПДС при различных клинических формах дифтерии (рекомендованы Приказом МЗ РФ № 05-16/42-16 от 01.11.93 г.)

Об эффективности действия АПДС свидетельствуют уменьшение интоксикации, разрыхление и «таяние» фибринозных налетов.
При локализованной дифтерии ротоглотки, носа, дифтерии редкой локализации и в ранние сроки болезни можно ограничиться однократным введением АПДС. При необходимости повторное введение АПДС проводят: при локализованной форме – через 24 ч, распространенной – 12 – 16 ч, токсических – 8 – 12 ч. Длительность сывороточной терапии не должна превышать 2 суток.
В качестве специфического средства для лечения больных дифтерией используют иммуноглобулин человека с повышенным содержанием дифтерийного антитоксина: при токсических формах – в сочетании с АПДС, локализованной – как основное средство специфической терапии. Патогенетически обосновано применение гипериммунной противодифтерийной плазмы.
Этиотропная терапия. Антибиотики назначают всем больным дифтерией.
Предпочтение отдается препаратам из группы макролидов: эритромицин, рокситромицин, кларитромицин, азитромицин и др. Используют цефалоспорины I – II поколения (цефалексин, цефазолин, цефуроксим). Продолжительность антибиотикотерапии при локализованной форме 7 дней, токсической – 10 дней.
Лечение больных с локализованными формами дифтерии ротоглотки может быть ограничено введением АПДС, назначением антибиотиков.
В лечении больных с токсическими формами дифтерии, наряду с АПДС, большое значение имеет рациональное проведение патогенетической терапии. В начальном периоде болезни (1 – 4-е сутки) комплекс мероприятий направлен на стабилизацию гемодинамики и детоксикацию. Назначают глюкокортикоиды (дексаметазон, преднизолон) в дозе от 2 до 15 мг/кг/сут (по преднизолону). Курс глюкокортикоидной терапии – 5 – 10 дней.
Проводят инфузионную терапию. Объем вводимой жидкости не должен превышать физиологическую потребность (при отсутствии признаков недостаточности кровообращения), а при наличии сердечно-сосудистой недостаточности — 2/3 объема. Больным вводят альбумин, свежезамороженную плазму, 5 % раствор глюкозы с витамином С.
При присоединении ДВС-синдрома назначают ингибиторы протеаз (контрикал, трасилол), гепарин (под контролем коагулограммы).
С целью снижения частоты и тяжести специфических осложнений в комплексную терапию тяжелых форм дифтерии в ранние сроки болезни включают рекомбинантные интерфероны (виферон и др.).
Патогенетическое лечение больных дифтерией гортани также должно быть комплексным (кислородотерапия, глюкокортикоиды, седативные средства, антигипоксанты, санация трахеобронхиального дерева и др.). При отсутствии эффекта от проводимой терапии и прогрессировании стеноза гортани применяют продленную эндотрахеальную интубацию или оперативное вмешательство (трахеостомию) с последующим переводом ребенка на искусственную вентиляцию легких (ИВЛ).
Лечение осложнений. При развитии дифтерийного миокардита назначают строгий постельный режим, проводят кардиомониторное наблюдение. Для стабилизации внутриклеточного обмена рекомендуется назначение цитохрома С, цитомака, актовегина, токоферола ацетата, рибоксина, препаратов калия, нестероидных противовоспалительных средств. Назначают кортикостероидную терапию (преднизолон – 2 мг/кг/сут), а также допамин, добутрамин, каптоприл, ренитек. С целью улучшения реологических свойств крови показано микроструйное введение трентала. Расширение постельного режима проводят постепенно, достигая физиологической нагрузки в периоде выздоровления.
При появлении ранних бульбарных расстройств сохраняется строгий постельный режим, ребенка переводят на зондовое кормление небольшими порциями. Назначают витамины группы В (В1 ,В6,В12) в сочетании с вазодилятаторами (тренталом). Проводят физиотерапевтическое лечение – назначают УВЧ, электрофорез с тренталом и АТФ. Со 2 – 3-й нед. болезни применяют антихолинэстеразные препараты (прозерин), антигипоксанты, поливитамины.
По показаниям назначают антигистаминные препараты (кларитин, пипольфен, тавегил и др.).
Лечение бактерионосителей токсигенных штаммов коринебактерий включает, прежде всего, назначение антибиотиков. Препаратами выбора являются макролиды (эритромицин, рокситромицин, кларитромицин, азитромицин), цефалоспорины I поколения (цефалексин, цефазолин, цефалотин), рифампицин. Курс терапии – 5 – 7 дней. Одновременно с антибактериальной проводят местную терапию: полоскание зева раствором фурацилина, орошение слизистой оболочки ротоглотки и полости носа 0,01 % раствором йодинола, 1 % раствором химотрипсина, физиотерапевтическое лечение (КУФ на нёбные миндалины).
В терапии бактерионосителей используют кодивак (комплекс антигенов клеточной стенки нетоксигенных штаммов коринебактерий), при введении которого в организме ребенка формируется антибактериальный противодифтерийный иммунитет, обусловливающий элиминацию возбудителя. Кодивак также воздействует на систему гуморального и клеточного иммунитета, стимулирует неспецифическую резистентность макроорганизма.
Сроки выписки больных из стационара определяются тяжестью дифтерии и характером осложнений. После локализованной формы (при отсутствии осложнений) дети выписываются из стационара на 12 – 14-й день болезни, после распространенной – на 20 – 25-й день, субтоксической и токсической дифтерии зева I степени – 30 – 40-й день болезни, при токсической дифтерии зева II – III степени – после 50 – 60-го дня болезни.
Обязательным условием для выписки реконвалесцентов любой формы дифтерии является наличие двух отрицательных результатов бактериологического исследования с интервалом в 2 дня (обследование проводят через 2 – 3 дня после окончания антибактериальной терапии).
Диспансерное наблюдение проводит участковый врач-педиатр (инфекционист) детской поликлиники. По показаниям ребенка осматривают кардиолог, невропатолог и отоларинголог.
Сроки диспансерного наблюдения определяют с учетом тяжести дифтерии и характера осложнений. Диспансерное наблюдение после перенесения локализованной и распространенной формы дифтерии ротоглотки осуществляют в течение 3 мес.; субтоксической и токсической дифтерии ротоглотки I степени (без осложнений) – до 6 мес.; токсической II – III степени – не менее 1 года. Лабораторное обследование (клинический и биохимический анализы крови, общий анализ мочи, ЭКГ, посев слизи из зева и носа) проводят по показаниям.
Профилактика. Неспецифическая профилактика дифтерии включает организацию и осуществление территориального эпиднадзора за дифтерийной инфекцией; локализацию и ликвидацию очага инфекции.
Мероприятия, проводимые в очаге в отношении источника инфекции, включают раннюю изоляцию (госпитализацию) больных дифтерией, детей с подозрением на дифтерию и бактерионосителей токсигенных коринебактерий.
С целью воздействия на пути передачи осуществляют заключительную дезинфекцию (после изоляции больного).
Мероприятия в отношении контактных:
– карантин на 7 дней с ежедневным медицинским наблюдением;
– осмотр ЛОР-врачом (однократно);
– бактериологическое обследование (однократный посев слизи из ротоглотки и носа на коринебактерии);
– санация бактерионосителей.
Специфическая профилактика.
1. Экстренная активная иммунизация. Контактные подлежат немедленной иммунизации в зависимости от их вакцинального статуса:
– вакцинированным, получившим последнюю дозу анатоксина более 5 лет назад, вводят 1 дозу АДС-М (АД-М);
– непривитым, а также лицам с неизвестным прививочным анамнезом вводят АДС-анатоксин двукратно с интервалом в 45 дней;
– дети, правильно вакцинированные против дифтерии, получившие последнюю дозу анатоксина менее 5 лет назад, ревакцинации по контакту не подлежат.
2. Плановая активная иммунизация проводится детям с 3-месячного возраста. Охват вакцинацией в декретированные сроки 95 % детского населения предупреждает эпидемическое распространение дифтерии.
Для иммунизации против дифтерии применяют отечественные препараты: АКДС-вакцину, АДС-анатоксин, АДС-М-анатоксин, АД-М-анатоксин и зарубежные вакцины: «Д. Т. Вакс» – аналог АДС; «Имовакс Д. Т. – Адюльт» – аналог АДС-М; «Тетракок» – для профилактики коклюша, дифтерии, столбняка и полиомиелита; «Инфанрикс» – для профилактики коклюша (бесклеточный коклюшный компонент), дифтерии и столбняка.
КОРЬ
Корь (Мorbilli) – острое инфекционное заболевание, вызываемое вирусом кори, передающееся воздушно-капельным путем, характеризующееся лихорадкой, нарастающим синдромом интоксикации, выраженным катаральным синдромом, поражением слизистых оболочек полости рта, наличием пятнисто-папулезной сыпи с переходом в пигментацию.
Исторические данные. Корь выделена в самостоятельную нозологическую форму во второй половине ХVIII в., хотя была известна задолго до нашей эры. Фильтрующаяся природа возбудителя кори доказана в 1911 г. Anderson и Goldberger, которым удалось вызвать экспериментальную корь у обезьян.
Первый штамм вируса кори выделен в 1954 г. G. Enders и T. Peebles.
В эволюционном аспекте выделяют четыре основных периода борьбы с корью:
1-й период – до появления специфических средств терапии;
2-й период – при введении в практику серотерапии;
3-й период – использование антибактериальных препаратов;
4-й период – введение в практику активной иммунизации.
Корь в 1-м периоде характеризовалась всеобщей заболеваемостью, выраженной тяжестью с высокими показателями летальности.
Во 2-м периоде использование донорской сыворотки, первого специфического средства терапии, привело к существенному снижению летальности. Однако корь по-прежнему оставалась тяжелой инфекцией с высокими показателями заболеваемости.
В 3-м периоде использование сульфаниламидных препаратов привело к снижению больничной летальности за счет эффективного лечения осложнений пневмококковой природы (пневмоний). Антибиотикотерапия позволила успешно бороться также с тяжелыми стрептококковыми и стафилококковыми поражениями, снизить летальность до десятых и сотых долей процента.
В 4-м периоде проведение массовой активной иммунизации населения впервые позволило добиться существенного снижения заболеваемости и уменьшения очаговости. Однако повысился удельный вес среди заболевших подростков и взрослых.
Этиология. Возбудитель кори Polinosa morbillarum относится к парамиксовирусам (семейство Paramyxoviridae, род Morbillivirus), содержит РНК, имеет неправильную сферическую форму с диаметром вириона 120 – 250 нм. Штаммы вируса кори идентичны в антигенном отношении, обладают комплементсвязывающими, гемагглютинирующими, гемолизирующими свойствами и симпластобразующей активностью.
Вирус кори неустойчив в окружающей среде, чувствителен к ультрафиолетовым лучам и солнечному свету. В капельках слюны погибает через 30 мин, при высыхании – мгновенно. Хорошо переносит низкие температуры: при – 70 °C сохраняет активность в течение 5 лет.
Вирус кори можно выделить из крови, носоглоточных смывов, кала, мочи, цереброспинальной жидкости (ЦСЖ), отделяемого конъюнктив. С целью культивирования вируса в настоящее время используют различные тканевые культуры (почки и амнион человека, почки обезьян, собак, морских свинок, телят, фибробласты эмбрионов кур и японских перепелов).
Эпидемиология. Источником инфекции является только больной человек, в том числе с атипичной формой кори. Больной заразен с последних дней инкубационного периода (2 сут), в течение всего катарального периода (3 – 4 сут) и периода высыпания (3 – 4 сут). С 5-х суток появления сыпи больной корью становится незаразным.
Механизм передачи – капельный.
Путь передачи – воздушно-капельный. В окружающую среду вирус попадает при кашле, чихании, разговоре и, распространяясь на значительные расстояния с потоками воздуха, может проникать в соседние помещения через коридоры и лестничные клетки, по вентиляционной системе и даже на другие этажи здания. Передача инфекции через предметы и третье лицо практически отсутствует вследствие малой устойчивости вируса во внешней среде.
Нельзя исключить внутриутробное заражение (трансплацентарный путь передачи) при заболевании женщины в конце беременности.
Индекс контагиозности – 100 %.
Временная естественная защищенность против кори имеется только у детей первых 3 мес. жизни вследствие наличия у них врожденного иммунитета, полученного от матери. В дальнейшем иммунитет снижается, и к 6 – 10 мес. жизни дети становятся восприимчивыми к инфекции. При отсутствии у матери специфических противокоревых антител ребенок может заболеть даже в периоде новорожденности.
Заболеваемость корью до периода активной иммунизации была очень высокой и занимала первое место среди воздушно-капельных инфекций. В 1990-е гг. в Санкт-Петербурге регистрировались единичные спорадические случаи кори, что достигнуто благодаря широкому охвату детского населения прививками против данного заболевания.
Сезонность и периодичность. В допрививочный период эпидемический процесс коревой инфекции характеризовался следующими признаками: цикличностью с повышением заболеваемости через 2 – 5 лет, зимне-весенней сезонностью, преимущественным поражением детей в возрасте от 1 года до 8 лет. Массовая плановая иммунизация привела к изменению указанных закономерностей: уровни подъема заболеваемости менее выражены, а интервалы между ними увеличены. Среди заболевших более 70 % составляют лица от 14 до 45 лет. Иммунитет после перенесенной кори стойкий, пожизненный. Постинфекционный и поствакцинальный иммунитет качественно однородны.
Летальность при кори среди детей раннего возраста в прошлом достигала 50 %. В Санкт-Петербурге летальных исходов с 1985 г. не отмечалось.
Патогенез. Входными воротами являются слизистые оболочки верхних дыхательных путей и конъюнктивы. Вирус адсорбируется на эпителии слизистой оболочки, затем проникает в подслизистую оболочку и регионарные лимфатические узлы, где происходит его первичная репродукция. С 3-го дня инкубационного периода вирус проникает в кровь, вызывая первую волну вирусемии. В середине инкубационного периода в лимфатических узлах, селезенке, печени, миндалинах, в фолликулах, миелоидной ткани костного мозга уже имеется высокая концентрация вируса, которая еще больше нарастает к концу инкубации. В дальнейшем отмечается новое и более значительное нарастание вирусемии, что клинически соответствует катаральному периоду кори.
Вирус обладает выраженной эпителиотропностью и вызывает катаральное воспаление ротоглотки, носоглотки, гортани, трахеи, бронхов, бронхиол. Поражается также пищеварительный тракт – слизистая оболочка полости рта, тонкая и толстая кишка. Патологические изменения слизистых оболочек губ, десен, щек проявляются патогномоничными для кори пятнами Бельского – Филатова – Коплика, которые представляют собой участки микронекроза эпителия с последующим слущиванием; не снимаются тампоном или шпателем. Одним из характерных свойств патологического процесса при кори является его проникновение в глубину тканей. У больных корью развивается специфическая аллергическая перестройка организма, сохраняющаяся продолжительное время. Установлена роль вируса кори в развитии медленных инфекций, протекающих с дегенеративными изменениями в ЦНС (хронические энцефалиты, подострый склерозирующий панэнцефалит).
Большое значение в патогенезе кори имеет развивающаяся анергия (вторичный иммунодефицит) – снижение местного и общего иммунитета, в результате чего создаются благоприятные условия для активации как патогенной, так и условно-патогенной микрофлоры и частого развития осложнений, преимущественно в дыхательной системе. Известно, что корь приводит к обострению хронических заболеваний.
Патоморфология. Сыпь у больных корью гистологически представляет собой очаговые воспалительные изменения в верхних слоях кожи. Папулезный характер высыпаний объясняется наличием экссудации в эпидермисе, непосредственно под гипертрофированным ороговевшим слоем наблюдаются многоядерные гигантские клетки. В дерме изменения проявляются отеком с выраженной инфильтрацией мононуклеарными клетками. В эндотелии капилляров отмечено появление вирусоподобных микротрубчатых образований. Коревую экзантему можно считать, по-видимому, проявлением феномена Артюса, вызванного вирусом в эндотелии капилляров.
Классификация кори.
По типу:
1. Типичные.
2. Атипичные:
– митигированная;
– абортивная;
– стертая;
– бессимптомная.
По тяжести:
1. Легкая форма.
2. Среднетяжелая форма.
3. Тяжелая форма.
Критерии тяжести:
– выраженность синдрома интоксикации;
– выраженность местных изменений.
По течению (по характеру):
1. Гладкое.
2. Негладкое:
– с осложнениями;
– с наслоением вторичной инфекции;
– с обострением хронических заболеваний.
Клиническая картина. Типичные формы кори характеризуются цикличностью течения со сменой четырех периодов.
Инкубационный период продолжается от 9 до 17 сут. У детей, получавших иммуноглобулин, кровь, плазму, инкубационный период может удлиняться до 21 сут.
Катаральный период продолжается 3 – 4 сут. Для него характерны: синдром лихорадки – постепенно нарастающее повышение температуры тела (до 38,5 – 39,0 °C), нарастающий синдром интоксикации (снижение аппетита, недомогание, вялость, плаксивость, нарушение сна), синдром катарального воспаления слизистых оболочек верхних дыхательных путей и конъюнктив. Первые симптомы – сухой кашель, заложенность носа, иногда с необильными выделениями серозного характера. При объективном обследовании выявляются умеренная гиперемия и разрыхленность задней стенки глотки. На 2 – 3-и сутки катарального периода состояние больного ухудшается, кашель усиливается, становится резким, грубым, появляются гиперемия конъюнктив, отечность век, светобоязнь, склерит, на мягком нёбе – энантема в виде крупных пятен темно-красного цвета. Слизистые оболочки щек гиперемированные, сочные, разрыхленные, пятнистые. На 2 – 3-и сутки болезни появляются пятна Бельского – Филатова – Коплика (патогномоничный симптом, позволяющий диагностировать корь уже в ранние сроки). Они представляют собой мелкие серовато-беловатые точки, окруженные венчиком гиперемии, локализуются у коренных зубов на слизистой оболочке щек, губ, десен. Нередко в этом периоде кори можно наблюдать сплошные наложения серовато-белого цвета на слизистой оболочке десен – десквамацию эпителия. В начале болезни иногда отмечается дисфункция ЖКТ вследствие поражения слизистой оболочки кишечника вирусом кори.
В динамике заболевания характерны постепенное нарастание симптомов с максимальной выраженностью к периоду высыпания, усиление интоксикации и катарального синдрома, несмотря на проводимое симптоматическое лечение. Перед началом высыпания нередко наблюдается резкое снижение температуры тела, иногда до нормальной, с последующим новым повышением уже при появлении сыпи.
Период высыпания начинается на 4 – 5-е сутки болезни и продолжается 3 – 4 сут. Он характеризуется появлением синдрома экзантемы на фоне максимально выраженных симптомов интоксикации, лихорадки и катарального синдрома.
Синдром лихорадки: характерно нарастающее повышение температуры тела до 40 °C и выше.
Синдром интоксикации максимально выражен в первые 2 сут периода высыпания: больные вялые, адинамичные, отказываются от еды и питья. У части детей наблюдается сильная головная боль, бред, судороги, рвота. Изменения сердечно-сосудистой системы характеризуются тахикардией, снижением артериального давления, глухостью тонов сердца, аритмией; на ЭКГ выявляются признаки дистрофического поражения миокарда. Возможно появление в моче белка и цилиндров, развитие олигурии.
Катаральный синдром проявляется кашлем, конъюнктивитом, ринитом. Кашель частый, назойливый, иногда мучительный, грубый, лающий; возможна осиплость голоса (ларинготрахеит). В первые 1 – 2 сут периода высыпания сохраняются гиперемия, разрыхленность слизистых оболочек щек, пятнистая энантема и пятна Бельского – Филатова – Коплика.
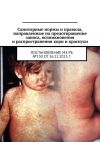
Синдром экзантемы имеет характерные особенности, наиболее важной из которых является этапность распространения сыпи (патогномоничный симптом). Первые элементы сыпи появляются за ушами, на переносице. В течение первых суток сыпь распространяется на лицо, шею, верхнюю часть груди и плеч. На 2-е сутки сыпь полностью покрывает туловище и распространяется на проксимальные отделы рук, на 3 – 4-е сутки – на дистальные части рук и нижние конечности. Сыпь по морфологии элементов пятнисто-папулезная (чаще) или пятнистая (см. цв. вклейку, рис. 2). Вначале она мелкая, насыщенного розового цвета. Элементы сыпи через несколько часов увеличиваются в размерах, сливаются и приобретают типичный вид: неправильной формы, крупные, пятнисто-папулезные, ярко-красные. Располагается сыпь как на наружных, так и на внутренних поверхностях конечностей на неизмененном фоне кожи.
Характерным является вид больного: лицо одутловатое, веки и нос отечные, губы сухие, в трещинах, глаза «красные».
Период пигментации продолжается 7 – 14 сут. Сыпь у больных корью быстро начинает темнеть, буреть, что свидетельствует о переходе ее в пигментацию вследствие образования гемосидерина. Пигментация начинается уже с 3-х суток периода высыпания и происходит этапно (патогномоничный симптом), в том же порядке, как появлялась сыпь. Пигментированная сыпь синюшного цвета, пятнистая, не исчезает при надавливании и растягивании кожи. В ряде случаев пигментация заканчивается небольшим отрубевидным шелушением. Этапность появления сыпи и этапность ее перехода в пигментацию обусловливают характер экзантемы на 3 – 4-е сутки периода высыпания: на лице и верхней части туловища сыпь приобретает багрово-синюшный оттенок, с отдельными пигментированными элементами, а на верхних и, особенно, нижних конечностях сыпь еще яркая, с выраженной папулезностью. Данная особенность динамики коревой сыпи оказывает существенную помощь при проведении дифференциальной диагностики с другими заболеваниями, сопровождающимися синдромом экзантемы.
В периоде пигментации при гладком течении заболевания состояние больного становится удовлетворительным, нормализуется температура тела, восстанавливаются аппетит и сон. Катаральные явления постепенно уменьшаются и к 7 – 9-м суткам от начала периода высыпания, как правило, исчезают.
Коревая анергия сохраняется длительно (3 – 4 нед. и более), что обусловливает необходимость проведения диспансеризации реконвалесцентов.
Атипичные формы. Митигированная корь развивается у больных, получивших в инкубационном периоде иммуноглобулин, плазму, кровь.
Характерно удлинение инкубационного периода до 21 сут, сокращение продолжительности других периодов болезни, стертость симптоматики и гладкое течение. Катаральный период может отсутствовать или сокращаться до 1 сут. Клинически он проявляется легкими катаральными явлениями и незначительной интоксикацией. Период высыпания укорачивается до 1 – 2 сут. Сыпь мелкая, пятнистая, необильная, неяркая, с нарушением этапности и бледной, кратковременной пигментацией. Слизистые оболочки щек остаются чистыми, энантема и пятна Бельского – Филатова – Коплика отсутствуют.
Абортивная форма начинается типично, однако затем (после 1 – 2-х суток заболевания) клинические симптомы «обрываются» (исчезают). Температура тела может быть повышенной только в 1-е сутки периода высыпания, сыпь локализуется преимущественно на лице и туловище.
Стертая форма характеризуется слабыми (невыраженными), быстро проходящими симптомами интоксикации и катаральными явлениями.
При бессимптомной форме клинические проявления отсутствуют.
Выявляют атипичные формы болезни по нарастанию титра специфических (противокоревых) антител в динамике, как правило, в очагах при обследовании контактных.
По тяжести выделяют легкие, среднетяжелые и тяжелые формы кори.
Легкая форма — состояние больного удовлетворительное, температура тела субфебрильная или повышена до 38,5 °C. Сыпь неяркая, необильная, пятнисто-папулезного характера, со слабо выраженной тенденцией к слиянию и бледной пигментацией.
Среднетяжелая форма — выражен синдром интоксикации, самочувствие больного нарушено значительно, отмечаются рвота, снижение аппетита; температура тела повышается до 38,6 – 39,5 °C; сыпь обильная, яркая, крупная пятнисто-папулезная, склонная к слиянию.
Тяжелая форма — синдром интоксикации выражен значительно: судороги, потеря сознания, повторная рвота; температура тела выше 39,5 °C; отмечается геморрагический синдром.
Течение кори (по характеру) может быть гладким и негладким (в основном за счет развития осложнений).
Осложнения. В зависимости от этиологического фактора различают собственно коревые осложнения (первичные, специфические), обусловленные непосредственно вирусом кори, а также вторичные (неспецифические), вызываемые другими возбудителями.
По срокам развития осложнения подразделяют на ранние, возникающие в остром периоде кори (катаральном, высыпания), и поздние, развивающиеся в периоде пигментации.
В соответствии с поражением органов и систем организма различают осложнения дыхательной системы (пневмонии, ларингиты, ларинготрахеиты, бронхиты, бронхиолиты, плевриты), пищеварительной системы (стоматиты, энтериты, колиты), нервной системы (энцефалиты, менингиты, менингоэнцефалиты, энцефаломиелиты, психозы), органа зрения (конъюнктивиты, блефариты, кератиты, кератоконъюнктивиты), органа слуха (отиты, мастоидиты), кожи (пиодермии, флегмоны), мочевыделительной системы (циститы, пиелонефриты).
Собственно коревые осложнения являются по существу симптомами болезни, но выраженными в интенсивной форме. В соответствии с этим в остром периоде кори поражение верхних дыхательных путей следует относить к осложнениям при их резкой выраженности – бронхит с явлениями обструкции, ларингит с явлениями стеноза. Отличительной особенностью собственно коревых осложнений является возникновение в острый период болезни и развитие параллельно с основными симптомами кори (интоксикацией, катаральными явлениями, высыпанием). Исключением являются специфические осложнения со стороны ЦНС – энцефалит, менингоэнцефалит, развивающиеся на 3 – 5-е сутки после появления сыпи (возможно и позже), уже при снижении выраженности коревой интоксикации, которые протекают тяжело, с высокой летальностью.
Неспецифические (вторичные) осложнения у больных корью являются следствием вторичного инфицирования, развиваются часто, в любом периоде, т. е. могут быть ранними и поздними. Неспецифические осложнения со стороны органов дыхания – некротические, фибринозно-некротические, язвенные ларингиты и ларинготрахеиты – имеют длительное течение, с развитием афонии и нередко – стеноза гортани. Воспаление легких встречается в любом периоде кори, обусловлено пневмококком, гемолитическим стрептококком, стафилококком, грамотрицательной микрофлорой. Пневмонии имеют склонность к абсцедированию, нередко в патологический процесс вовлекается плевра и развивается пиопневмоторакс. В прошлом пневмонии являлись основной причиной летальных исходов, в первую очередь, у детей раннего возраста.
Вторичные осложнения со стороны ЖКТ проявляются, в основном, в виде стоматитов – катаральных, афтозных, некротических, язвенных и очень редко – гангренозных (нома). Возникающие в периоде пигментации колиты, энтероколиты связаны с наслоением микробной флоры (шигеллы, эшерихии, сальмонеллы, стафилококки).