Читать книгу "Инфекционные болезни у детей"

Автор книги: Коллектив Авторов
Жанр: Медицина, Наука и Образование
сообщить о неприемлемом содержимом
Приобретенный иммунитет подразделяется на активный и пассивный.
Активный иммунитет возникает в результате заболевания, перенесенного в манифестной или бессимптомной форме (постинфекционный), а также после вакцинации (поствакцинальный). Он развивается в течение 1 – 2 нед. от начала заболевания или после прививки. После одних инфекций иммунитет сохраняется пожизненно (корь, коклюш, эпидемический паротит и др.), после других (грипп, парагрипп, шигеллезы и др.) – относительно короткое время. Поствакцинальный иммунитет непродолжительный, в связи с чем необходимо проведение ревакцинации.
Пассивный иммунитет формируется в результате введения в организм антител (специфические иммуноглобулины, сыворотки, кровь и плазма переболевших). Он формируется быстро, однако сохраняется непродолжительное время, в среднем 15 – 20 дней.
Разновидностью пассивного иммунитета является трансплацентарный иммунитет, обусловленный передачей материнских антител плоду. Трансплацентарно осуществляется передача только иммуноглобулинов класса G (IgG), которые сохраняются в течение 3 – 6 мес. после рождения ребенка и определяют его невосприимчивость в этот период к некоторым инфекциям (корь, ветряная оспа, эпидемический паротит, краснуха и др.).
Различают антиинфекционный иммунитет (антимикробный, противовирусный, противогрибковый и др.), который направлен против определенных микроорганизмов (бактерий, вирусов, спирохет, риккетсий и др.), и антитоксический иммунитет — против бактериальных экзотоксинов (возбудителей дифтерии, столбняка, ботулизма и др.).
При некоторых инфекциях (воздушно-капельных, кишечных и др.) особую защитную роль играет местный иммунитет, обусловленный, в первую очередь, секреторными иммуноглобулинами класса А (IgA), содержащимися в большом количестве в слюне, молозиве, секретах слизистых оболочек респираторного и желудочно-кишечного трактов.
КЛИНИЧЕСКАЯ ХАРАКТЕРИСТИКА И КЛАССИФИКАЦИЯ ИНФЕКЦИОННЫХ БОЛЕЗНЕЙ
Важной отличительной особенностью инфекционной болезни является цикличность течения со сменой периодов: инкубационного, продромального (начального), разгара (развития) и реконвалесценции (выздоровления).
Инкубационный (латентный, скрытый) период — с момента внедрения в организм возбудителя до появления первых клинических симптомов болезни. В этот период происходит размножение возбудителя, наблюдаются иммунологические сдвиги и другие процессы, нарушающие нормальную деятельность тканей, органов и систем макроорганизма.
Продолжительность инкубационного периода различна – от нескольких часов (грипп, пищевые токсикоинфекции) до нескольких месяцев (вирусный гепатит В, ВИЧ-инфекция) и даже лет (проказа, лейшманиоз).
Начальный (продромальный, предвестников) период проявляется рядом симптомов, обычно неспецифических для данной инфекции (повышение температуры тела, недомогание, снижение аппетита). Развиваются изменения в месте входных ворот, т. е. формируется первичный очаг (тонзиллит, катаральные явления в верхних дыхательных путях и др.), с последующим распространением возбудителей в различные органы и ткани. При некоторых заболеваниях наблюдаются патогномоничные, свойственные только данной нозологической форме, симптомы (например, при кори – симптом Бельского – Филатова – Коплика). Продолжительность продромального периода различна – от нескольких часов до нескольких дней; иногда он отсутствует.
Период разгара (развития) — наряду с общими для многих инфекций клиническими проявлениями возникают симптомы и синдромы, свойственные данной болезни. Выражены изменения в месте первичного очага; при ряде инфекций появляются высыпания на коже (скарлатина, корь, ветряная оспа, краснуха); при коклюше – приступообразный судорожный кашель; типичный характер приобретают гематологические, биохимические и морфологические изменения.
Период реконвалесценции наступает вследствие выработки специфического иммунитета и характеризуется постепенной нормализацией функциональных и морфологических показателей. При некоторых инфекциях восстановление нарушенных функций происходит медленно. В это время сохраняются специфическая сенсибилизация, риск развития аллергических осложнений и суперинфицирования.
Вопросы классификации инфекционных болезней у детей разрабатывали Н. Ф. Филатов, М. Г. Данилевич, А. А. Колтыпин, Н. И. Нисевич, В. Ф. Учайкин. В зависимости от механизма передачи и места первичной локализации возбудителя инфекционные болезни подразделяют на четыре группы:
1. Инфекционные заболевания дыхательных путей (дифтерия, коклюш, грипп и др.).
2. Кишечные инфекционные болезни (шигеллезы, сальмонеллезы, холера и др.).
3. Кровяные инфекции (сыпной тиф, геморрагические лихорадки, риккетсиозы и др.).
4. Инфекции наружных покровов (рожа, трахома и др.).
Представленная классификация является условной с учетом того, что при ряде инфекций механизмы передачи возбудителей могут быть многообразными (чума, туляремия, геморрагические лихорадки).
Для практических целей в педиатрии широко используется клиническая классификация инфекционных болезней по типу, тяжести и течению (А. А. Колтыпин). Данный принцип применим к любому инфекционному заболеванию и позволяет определить тактику терапии.
Типичные формы имеют все свойственные данной болезни классические признаки.
Атипичными считают формы с отсутствием каких-либо основных признаков болезни, нарушением цикличности течения (стертые, бессимптомные, абортивные и др.).
По тяжести различают легкие, среднетяжелые и тяжелые формы болезни. Оценку тяжести следует проводить в разгар болезни, когда все клинические симптомы выражены максимально. Критерием тяжести является выраженность общих и местных проявлений болезни. При этом учитывают синдром интоксикации, температуру тела, характер изменений в месте входных ворот, состояние сердечно-сосудистой и нервной систем, наличие токсикоза и эксикоза, степень кислородной недостаточности и др.
При легких формах симптомы интоксикации и местные изменения выражены незначительно, температура тела не превышает 38,5 °C.
Среднетяжелые формы характеризуются значительным нарушением самочувствия, выраженным синдромом интоксикации и существенными местными изменениями, температура тела повышается до 38,6 – 39,5 °C.
Тяжелые формы протекают с выраженным синдромом интоксикации, существенными изменениями сердечно-сосудистой, нервной и других систем; температура тела выше 39,5 °C. Тяжелые формы часто наблюдаются при микст-инфекциях.
Течение инфекционных болезней оценивают по длительности и по характеру.
По длительности различают острое, затяжное и хроническое течение инфекционных заболеваний.
По характеру течение инфекционной болезни может быть гладким – без нарушения цикличности и негладким – при развитии осложнений, обострений, рецидивов, наслоении вторичной инфекции и обострении хронических заболеваний.
Осложнениями называют патологические процессы, развивающиеся в течении инфекционного заболевания. В зависимости от этиологических факторов осложнения подразделяют на специфические и неспецифические.
Специфические осложнения связаны с данным инфекционным заболеванием этиологически и патогенетически. Они являются следствием органических и функциональных изменений, вызванных возбудителем и (или) продуктами его жизнедеятельности (миокардиты, полиневриты при дифтерии; синовиты, гломерулонефриты при скарлатине и др.).
Неспецифические осложнения обусловлены другими возбудителями и возникают, как правило, в результате экзогенного инфицирования. Клинически они проявляются обычно различными инфекционными процессами (пневмония, тонзиллит, отит, лимфаденит). Развитию неспецифических осложнений способствуют несоблюдение противоэпидемического режима и невыполнение мероприятий по профилактике внутрибольничного инфицирования.
Негладкое течение инфекционных болезней может быть обусловлено обострениями и рецидивами.
Обострение — усиление клинических проявлений и (или) выраженности лабораторных признаков болезни в периоде реконвалесценции.
Рецидив — возврат симптомов болезни после клинического выздоровления и нормализации лабораторных показателей.
Сопутствующая патология в острой или хронической форме (острые респираторные вирусные инфекции, хронический тонзиллит, аденоидит и др.) также в ряде случаев нарушает цикличность инфекционной болезни, обусловливает тяжелое течение и неблагоприятные исходы.
Наиболее частым исходом инфекционных болезней является выздоровление, которое может быть полным или с остаточными явлениями (увеличение размеров печени после вирусных гепатитов, нарушение функции опорно-двигательного аппарата после полиомиелита и менингоэнцефалита, дискинезия желчевыводящих путей и ЖКТ после острых кишечных инфекций и др.).
При ряде заболеваний возможно развитие затяжных и хронических форм. Летальные исходы в настоящее время отмечаются при тяжелых формах, микст-инфекциях, преимущественно у детей раннего возраста.
ДИАГНОСТИКА ИНФЕКЦИОННЫХ БОЛЕЗНЕЙ
В целях диагностики инфекционных болезней используются анамнестический, эпидемиологический, клинический и лабораторные методы.
Эпидемиологический метод. Эпидемиологический анамнез включает сведения о контактах с инфекционными больными, реконвалесцентами в семье, детском коллективе; профилактических прививках; употреблении инфицированной пищи; пребывании в эндемичном очаге; контактах с больными животными, укусах насекомых и т. д. Эпидемиологические данные выявляют при расспросе больного и его родителей, уточняют в детском учреждении, которое посещает ребенок, а также в центрах санитарно-эпидемиологического надзора и детских поликлиниках.
Клинический метод является ведущим в постановке диагноза. Для инфекционных заболеваний характерны повышение температуры тела, наличие симптомов интоксикации (нарушение самочувствия, снижение аппетита, головная боль, рвота) и цикличность течения. При многих инфекционных заболеваниях наблюдается характерное сочетание синдромов, помогающих в постановке диагноза. В частности, при скарлатине типичным является появление мелкоточечной сыпи наряду с синдромом острого тонзиллита и регионарного лимфаденита. У больных корью возникновение и развитие сыпи происходит на фоне катаральных явлений и синдрома интоксикации. Сыпь при псевдотуберкулезе сочетается с полиморфными клиническими проявлениями в виде поражения ЖКТ, печени, суставов, почек и с длительной лихорадкой.
Выявление патогномоничных (свойственных только данному заболеванию) симптомов позволяет правильно поставить диагноз и своевременно назначить рациональную терапию. Например, патогномоничными симптомами являются: для коклюша – приступообразный судорожный кашель и надрыв (язвочка) уздечки языка, для кори – пятна Бельского – Филатова – Коплика и этапность появления сыпи.
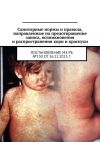
Объективное обследование инфекционного больного проводят по общепринятой схеме с детальной оценкой состояния всех органов и систем организма. Особое внимание следует обращать на состояние кожи и видимых слизистых оболочек. Наличие высыпаний на коже (экзантема) и слизистых оболочках (энантема) характерно для ряда инфекций (скарлатина, корь, краснуха, ветряная оспа). Отмечают все особенности сыпи: морфологию элементов, их размеры, цвет и яркость, обилие и локализацию, порядок высыпания и исчезновения, а также динамику развития по дням болезни.
Морфология сыпи, несмотря на разнообразие, может быть сведена к сравнительно небольшому числу элементов.
Розеола, или пятнышко, — элемент бледно-розового, красного, пурпурно-красного или пурпурного цвета, размером от 1 до 5 мм, не выступающий над уровнем кожи, округлой или неправильной формы, с четкими или размытыми краями. Розеолы возникают вследствие расширения сосудов сосочкового слоя кожи. Исчезают при растягивании кожи и вновь появляются после его прекращения. Розеолы размером около 1 мм обычно обозначают как мелкоточечную сыпь. Розеолезная сыпь наблюдается при сыпном тифе, мелкоточечная – при скарлатине.
Пятно — элемент такого же цвета, как и пятнышко, размером от 5 до 20 мм, не выступающий над уровнем кожи, чаще неправильной формы. Пятно, как и розеола, образуется в результате расширения сосудов кожи, главным образом сосочкового слоя, и также исчезает при растягивании кожи или давлении на нее и вновь появляется после прекращения этих действий.
При размерах пятен от 5 до 10 мм сыпь обозначается как мелкопятнистая (при краснухе), от 10 до 20 мм – как крупнопятнистая (при кори). Пятна размером более 20 мм, имеющие тенденцию к слиянию, обозначают как эритему. Геморрагии — элементы различной величины и формы, не исчезающие при растягивании кожи. Возникают вследствие выхода эритроцитов из кровеносного русла в окружающие ткани при повреждении сосудистой стенки или повышении ее проницаемости. Цвет геморрагий вначале красный, пурпурный или фиолетовый, затем становится желто-зеленым, желтым, что связано с превращением образовавшегося при распаде эритроцитов гемосидерина. Геморрагии могут быть в виде точечных кровоизлияний размером от 2 до 5 мм (петехии), элементов до 1 – 2 см в диаметре (пурпура) и более 2 см в диаметре (экхимозы).
Папула — элемент, возвышающийся над уровнем кожи, размером от 1 до 20 мм, различной окраски и формы. Папулы образуются в результате не только расширения сосудов, но и клеточной инфильтрации в верхних слоях дермы или при разрастании эпидермиса. Нередко они могут оставлять после себя пигментацию и шелушение кожи. Папулезные элементы обычно сочетаются с розеолами и пятнами. Такая смешанного характера сыпь обозначается как розеолезно-папулезная (при размерах элементов до 5 мм) или пятнисто-папулезная (от 5 до 20 мм). Примером розеолезно-папулезной сыпи является сыпь при брюшном тифе. Пятнисто-папулезная сыпь типична для кори. Разновидностью папулы является бугорок, характеризующийся плотным инфильтратом в глубоких слоях дермы и последующим образованием некроза или язвы.
Узел — ограниченное, уходящее в глубь кожи образование, размером от 6 до 10 мм и более. Как правило, узел возвышается над уровнем кожи, болезненный при пальпации, темно-красного цвета, часто с синюшным оттенком. Сыпь подобного характера получила название узловатой эритемы.
Волдырь — элемент, возвышающийся над уровнем кожи, округлой или овальной формы, размером от нескольких миллиметров до 20 см и более, бледно-розового или белого цвета. Часто сочетается с сыпью пятнистого, пятнисто-папулезного характера и типичен для аллергических реакций.
Пузырек (везикула) — элемент, заполненный серозным или кровянистым экссудатом, размером до 5 мм. Содержимое пузырька обычно ссыхается в прозрачную или бурого цвета корочку. В случае вскрытия его оболочки возникает мокнущая поверхность — эрозия. Пузырек является типичным элементом сыпи при ветряной оспе. Пузырь — образование, аналогичное пузырьку, имеющее размеры до 10 – 15 мм и более.
Пустула — пузырек или пузырь, наполненный гнойным содержимым, характеризующийся также и клеточной инфильтрацией кожи.
Чешуйка — образование, возникающее на месте кожных высыпаний при отторжении роговых пластинок эпидермиса. Шелушение обозначается как отрубевидное, когда чешуйки очень мелкие (может быть при кори), и как пластинчатое при более крупных размерах чешуек – 1 – 5 мм и более (наблюдается при скарлатине, псевдотуберкулезе).
Корочка (корка) — образование, являющееся результатом высыхания содержимого пузырьков или пустул. В зависимости от характера экссудата корочки могут быть серозными, гнойными, кровянистыми.
Язва — дефект кожи, развивающийся вследствие глубокого воспалительного поражения.
Рубец — следствие разрастания соединительной ткани на месте дефекта кожи. Пигментация — изменение окраски сыпи вследствие распада гемосидерина эритроцитов.
Размеры отдельных элементов сыпи следует указывать в линейных единицах (мм, см), отмечая величину преобладающих элементов, самых крупных и самых мелких.
Цвет сыпи представляет большое разнообразие. Объективное и детальное определение окраски может быть осуществлено только с помощью специальной цветовой линейки. Однако обычно цвет кожных высыпаний определяют визуально с использованием небольшого числа обозначений: красный (яркий, средней интенсивности, бледный), розовый (средней интенсивности, бледный), багровый с синюшным оттенком.
Количество элементов сыпи обозначают как единичные элементы (можно точно сосчитать их число), необильная сыпь (можно довольно быстро сосчитать при осмотре) и обильная (множественная, сосчитать нельзя).
Локализация сыпи должна быть представлена довольно детальным перечислением тех частей тела, где она имеется. При повсеместном высыпании необходимо указать места преимущественной локализации (сгибательные или разгибательные поверхности, места естественных сгибов и т. п.).
Порядок высыпания определяют как одновременное распространение, когда сыпь появляется полностью уже в первые сутки; постепенное, или этапное, — при ее появлении в течение нескольких дней. Этапное распространение типично для кори, при которой сыпь «спускается» сверху вниз в течение 3 – 4 дней. Одновременное высыпание наблюдается при скарлатине, краснухе, псевдотуберкулезе, энтеровирусных экзантемах. Иногда высыпание может происходить толчкообразно, с беспорядочным появлением новых элементов в течение нескольких дней, как, например, при ветряной оспе. В некоторых случаях высыпание характеризуется выраженным непостоянством — угасает и затем появляется вновь на тех же местах, меняет первоначальное расположение, характеризуется изменчивостью размеров и яркости. Такая изменчивость сыпи наблюдается в основном при аллергических экзантемах, а также при краснухе, энтеровирусной инфекции. Иногда она неправильно трактуется как этапность высыпания и приводит к ошибочной постановке диагноза кори.
Исчезновение сыпи может быть бесследным, без каких-либо остаточных изменений на коже, или с переходом в пигментацию, образованием корочек. Бесследное исчезновение сыпи наблюдается при скарлатине, краснухе. Переход сыпи в пигментацию характерен для кори, при которой она пигментируется так же этапно, как и появляется, – вначале на лице, затем на туловище и конечностях. Иногда переход в пигментацию могут давать отдельные элементы сыпи при аллергических экзантемах, энтеровирусной инфекции. Однако в этих случаях, в отличие от кори, пигментация происходит нерегулярно и беспорядочно. У всех инфекционных больных обязательно характеризуют состояние языка, который может иметь типичные изменения («сосочковый» при скарлатине, псевдотуберкулезе; сухой, утолщенный, с отпечатками зубов при брюшном тифе).
В диагностике инфекционных болезней большое значение имеет состояние периферических лимфатических узлов. Учитывают их величину, консистенцию, наличие болезненности, состояние окружающей клетчатки, окраску кожи над ними, а также локализацию измененных лимфоузлов.
На основании учета эпидемиологических данных, анамнеза болезни и результатов клинического обследования в ряде случаев можно поставить только предварительный диагноз. В частности, практически невозможна клиническая диагностика стертых и абортивных форм инфекционных заболеваний.
Лабораторные методы имеют большое, в ряде случаев решающее значение в диагностике инфекционных заболеваний. Оценку результатов проводят с учетом выявленных клинических изменений.
Неспецифические методы диагностики включают: гемограмму, исследование печеночных проб, протеинограмму, ионограмму, коагулограмму, анализ мочи, копроцитограмму, рентгенологическое, электроэнцефалографическое и электрокардиографическое обследования, ультразвуковое исследование различных органов, инструментальные методы исследования ЖКТ (фиброгастродуоденоскопия, ректороманоскопия) и др. Неспецифические лабораторные методы позволяют поставить синдромный диагноз, определить тяжесть заболевания, своевременно выявить осложнения.
Большую помощь в диагностике инфекционных заболеваний оказывает гематологический метод – исследование количества лейкоцитов и лейкоцитарной формулы. Для большинства бактериальных инфекций (скарлатина, рожа, ангина, дифтерия, дизентерия, лептоспироз, чума) характерен лейкоцитоз; при ряде инфекций (бруцеллез, лейшманиоз) наблюдается лейкопения. Вирусным инфекциям свойственна лейкопения (вирусные гепатиты, корь, ветряная оспа, эпидемический паротит, грипп). Количество лейкоцитов может меняться в процессе болезни – начальный лейкоцитоз сменяется лейкопенией при брюшном тифе и гриппе; лейкопения сменяется лейкоцитозом при натуральной оспе, а также при развитии бактериальных осложнений.
Особенности лейкоцитарной формулы также имеют диагностическую значимость. В одних случаях наблюдается нейтрофилез (дизентерия, дифтерия, скарлатина, сыпной тиф, лептоспироз, чума), в других – нейтропения и лимфоцитоз (коклюш, брюшной тиф, бруцеллез, туляремия). Лимфоцитоз характерен для большинства вирусных инфекций (грипп, эпидемический паротит, корь, вирусные гепатиты). Некоторым инфекционным болезням свойствен моноцитоз (бруцеллез, малярия, сыпной тиф); увеличение количества плазматических клеток отмечается при сыпном тифе, краснухе и геморрагических лихорадках; лимфоцитоз, моноцитоз и атипичные мононуклеары характерны для инфекционного мононуклеоза. Многие инфекционные заболевания сопровождаются тромбоцитопенией и исчезновением эозинофилов из периферической крови.
Бактериальные инфекции характеризуются сочетанием лейкоцитоза и нейтрофилеза, часто со сдвигом формулы в сторону незрелых форм гранулоцитов – палочкоядерных, юных (тяжелые формы дифтерии, скарлатины, дизентерии и др.). Однако при некоторых бактериальных инфекциях отмечается лейкопения с лимфоцитозом (брюшной тиф, бруцеллез) или лейкоцитоз с лимфоцитозом (коклюш). СОЭ при большинстве бактериальных инфекций повышена, но может оставаться нормальной или сниженной (коклюш, бруцеллез). Изменения в гемограмме следует оценивать в зависимости от тяжести и периода болезни, с учетом развившихся осложнений.
Специфические методы лабораторной диагностики имеют особое значение для диагностики инфекционных заболеваний. Их подразделяют на несколько групп.
1. Выделение возбудителя – бактериологический и вирусологический методы.
2. Визуализация возбудителя – бактериоскопическое, вирусоскопическое, паразитологическое исследование.
3. Выявление антигенов возбудителя:
• РИФ – реакция иммунофлюоресценции;
• РНИФ – реакция непрямой иммунофлюоресценции;
• РИМ – радиоиммунологический метод;
• ИФА – иммуноферментный анализ;
• ПЦР – полимеразная цепная реакция;
• РА – реакция агглютинации;
• РЛА – реакция латекс-агглютинации;
• РПГА – реакция пассивной гемагглютинации;
• РНГА – реакция непрямой гемагглютинации;
• РСК – реакция связывания комплемента;
• РТГА – реакция торможения гемагглютинации;
4. Обнаружение специфических антител (серологическая диагностика): РА, РЛА, РПГА, РНГА, РСК, РТГА, ИФА, РИМ.
5. Кожные аллергические пробы.
6. Морфологические методы.
Методы выделения возбудителя. Материалом для исследований являются слизь из зева и носоглотки, кал, моча, мокрота, желчь, рвотные массы, а также кровь, цереброспинальная жидкость, содержимое пустул, язв, биопсийный, секционный материал и др.
Бактериологический метод является основным в диагностике кишечных инфекций, коклюша, дифтерии, стрептококковой и стафилококковой инфекций. Посев материала производят на элективные среды, учет колоний осуществляют после инкубации в термостате с экспозицией от нескольких часов до нескольких суток. В дальнейшем осуществляют биохимическое типирование возбудителя, фаготипирование и определение его чувствительности к антибиотикам.
Вирусологический метод используют для выделения возбудителя при вирусных инфекциях. Посевы материала от больного производят в первичные культуры клеток почек обезьян, клеток НеLa, культуры фибробластов, эмбриональные клетки человека. Вирусологический метод трудоемок, дорог, требует много времени и не получил широкого применения в практике.
Методы визуализации возбудителя.
Бактериоскопический метод – микроскопия окрашенных мазков исследуемого материала больного – имеет ограниченное применение и используется лишь при ряде инфекций (менингококковая, лептоспироз, возвратный тиф). Вирусоскопический метод – обнаружение вируса при электронной микроскопии исследуемого материала. В практике имеет ограниченное применение. Паразитологический метод является основным для диагностики паразитарных заболеваний (малярия, лямблиоз, амебиаз, криптоспоридиоз, пневмоцистоз, лейшманиоз). В основе метода – микроскопия специфически окрашенных и обогащенных мазков крови, экссудата, мокроты, кала, биоптатов органов.
Методы выявления антигенов возбудителя в сыворотке крови, секретах, выделениях или пораженных тканях используют для ранней экспресс-диагностики инфекционных заболеваний.
Реакция иммунофлюоресценции и ее модификация — реакция непрямой иммунофлюоресценции, основаны на использовании явления люминесценции при соединении антигенов бактерий, вирусов, риккетсий со специфическими антителами, меченными флюоресцирующими красителями (изотиоцианатом флюоресцеина). При прямом методе (РИФ) на взятый от больного материал, содержащий антиген (например, мазки-отпечатки со слизистой оболочки зева при ОРВИ или микоплазмозе верхних дыхательных путей), наносят специфическую люминесцирующую сыворотку, содержащую меченые антитела.
При непрямом методе (РНИФ) для выявления антигена мазок-отпечаток обрабатывают специфической немеченой сывороткой. Затем наносят люминесцирующую сыворотку к глобулинам немеченой сыворотки. Учет обеих реакций проводят под люминесцентным микроскопом. Метод прост, высокочувствителен и позволяет получить ответ через несколько часов от начала исследования. РИФ и РНИФ применяют для ранней экспресс-диагностики гриппа и других ОРВИ, коклюша, микоплазменной и хламидийной инфекций, дизентерии, брюшного тифа, сальмонеллеза, чумы, туляремии, сифилиса, токсоплазмоза, бешенства, ВИЧ-инфекции.
Радиоиммунологический метод (РИМ), или радиоиммунный анализ (РИА), – высокочувствительный метод, основанный на применении радиоизотопной метки антигенов или антител (часто 125I). Обычно используют твердофазовый вариант РИМ, при котором антигены или антитела (в зависимости от задачи исследования) адсорбируются на твердом носителе (целлюлозе, полистироле). Сущность метода заключается в определении количества меченного радиоактивным йодом антигена после его контакта с гомологичными антителами сыворотки. Метод используют для диагностики вирусных гепатитов, бактериальных, риккетсиозных и протозойных заболеваний. Для выявления антигенов ВГВ к исследуемой сыворотке добавляют референс-сыворотку, содержащую антитела к вирусу гепатита В. Cмесь инкубируют 1 – 2 дня, затем добавляют к ней референс-антиген, меченный изотопом 125I, и продолжают инкубацию еще 24 ч. К образовавшемуся растворимому комплексу антиген – антитело добавляют преципитирующие антииммуноглобулины против белка референс-сыворотки, что приводит к образованию преципитата. Результат реакции учитывают по наличию и числу импульсов в преципитате, зарегистрированных счетчиком. При наличии в исследуемой сыворотке антигена, связывающегося со специфическими антителами референс-сыворотки, последние не вступают в связь с меченым антигеном, поэтому он не обнаруживается в преципитате.
Иммуноферментный анализ (ИФА) – высокочувствителен, легко воспроизводим и не требует радиоактивных реагентов, что делает его более доступным по сравнению с РИА. Принцип метода состоит в использовании антител, конъюгированных с ферментами (пероксидазой хрена или щелочной фосфатазой), – конъюгатов. Присоединяясь к образовавшимся на твердой фазе иммунным комплексам, конъюгат способствует их выявлению в результате реакции фермента с хромогенным субстратом (ортофенилендиамином, тетраметилбензидином). В качестве твердой фазы используют различные материалы – панели для титрования, палочки и шарики, нитроцеллюлозные мембраны. Модификация с использованием мембран получила название ELISA (enzime-linked immunosorbent assay). Результаты анализа учитывают визуально и инструментально (с помощью ИФА-ридеров) по оптической плотности окрашенных продуктов реакции.
Метод широко используют для определения антигенов гепатита В в сыворотке крови, иерсиниозного антигена в кале, моче, слюне.
Полимеразная цепная реакция (ПЦР) – молекулярный метод диагностики. Сущность метода заключается в многократном копировании целевого фрагмента ДНК ферментом ДНК-полимеразой. Данный фермент может достраивать короткий участок ДНК, называемый праймером, при условии, что праймер образовал комплекс с другой цепью ДНК. Это возможно, если первичная последовательность праймера соответствует первичной последовательности целевого фрагмента (они комплементарны). Реакция проходит несколько циклов, в результате которых количество точных копий целевого фрагмента увеличивается (амплифицируется) экспоненциально (по крайней мере, в 105 раз) и многократно превышает количество всех остальных продуктов реакции.
Реакция проходит основные этапы:
1) пробоподготовка – быстрое, в течение 10 мин, выделение ДНК, готовой к амплификации (свободной от РНК, ингибиторов ДНК-полимеразы, белков), из цельной крови, тканей, суспензий клеточных культур и бактериальных клеток;
2) амплификация;
3) анализ продуктов ПЦР методом электрофореза в геле;
4) документирование результатов электрофореза.
Достоинствами метода являются высокая чувствительность и специфичность, быстрота постановки. С помощью ПЦР можно верифицировать вирусные гепатиты, диагностировать хламидиоз, микоплазмоз, герпетическую инфекцию, корь, краснуху, инфекционный мононуклеоз, дифтерию, ВИЧ-инфекцию и др.
Методы обнаружения специфических антител. Методы серологической диагностики (обнаружение антител в сыворотке крови, ЦСЖ, слюне) широко распространены. Однако они являются методами поздней и ретроспективной диагностики. Для большинства серологических методов необходимо исследование парных сывороток в динамике заболевания с интервалом в 7 – 14 дней.
Оценка результатов серологического исследования в ряде случаев затруднена. В частности, иммунологический ответ может быть недостаточно напряженным на фоне первичного или вторичного иммунодефицита, а также у детей раннего возраста, особенно недоношенных. Кроме того, у детей раннего возраста могут определяться материнские антитела, у привитых – поствакцинальные.
Необходимо также учитывать, что серологические реакции не являются абсолютно специфичными ввиду наличия общих антигенов у возбудителей, относящихся к одному и даже разным видам. Специфичность серологических тестов зависит также от качества применяемых диагностикумов, правильности получения, обработки и хранения исследуемых материалов. Так, например, нельзя использовать для исследования сыворотки, имеющие признаки бактериального загрязнения, гемолиза, посторонние примеси, многократно замораживаемые и оттаиваемые, длительно хранящиеся при комнатной температуре. Для серологической диагностики инфекционных заболеваний широко используют РА, РЛА, РНГА, РСК и РТГА. Эти реакции чаще используют для обнаружения антител, но их можно применять и с целью выявления антигенов. Реакцию агглютинации используют для определения специфических антител с помощью известного антигена, а также с целью установления вида микроба с помощью известных антител. Она широко используется для диагностики брюшного тифа (брюшнотифозный Видаль), стафилококковой инфекции (стафилококковый Видаль), иерсиниоза, бруцеллеза (реакция Райта, реакция Хаддлсона).